Risonanza magnetica - Aspetti di metodo
Risonanza magnetica - Aspetti di metodo
La diagnosi è un momento di decisione fondamentale per iniziare un trattamento o decidere se sono necessari altri esami. La diagnosi è fatta in base alla anamnesi, alla visita del neurologo e al risultato degli esami. Il neurologo fa una diagnosi differenziale, cioè fa una lista di possibili malattie (A, B, C, D) e decide che la persona è affetta da una di queste, e non dalle altre (per esempio è affetto dalla malattia A ma non B, C, D). I valori oltre i quali la persona viene considerata malata sono determinati da fattori biologici, clinici e anche sociali. Per esempio, se fino agli anni Novanta la diagnosi di sclerosi multipla era fatta solo quando una persona aveva avuto più ricadute di malattia nel tempo, a partire dagli anni Duemila la diagnosi di sclerosi multipla può essere anticipata al primo episodio sospetto di malattia, utilizzando la risonanza magnetica. Questo accade perché nel tempo cambiano le tecniche diagnostiche, ma anche per fattori culturali, perché aumenta l'attenzione su determinate condizioni o malattie, e anche per interesse, per esempio professionale o anche economico.
Probabilità della diagnosi prima dell'esame (pre-test) e dopo l'esame (post-test)
La probabilità della diagnosi prima dell'esame (pre-test) è soggettiva: è il giudizio del medico dopo che ha raccolto l'anamnesi e visitato la persona, ed è influenzato dall'esperienza e competenza scientifica del medico. Generalmente il giudizio è per somiglianza (rispetto all'esperienza e casistica che il medico conosce) o prevalenza (per esempio per popolazioni a rischio). La probabilità della diagnosi dopo l'esame (post-test) è il giudizio che tiene conto del risultato degli esami. Tuttavia gli esami diagnostici non sono perfetti e producono sempre un certo numero di risultati falsi. Di fatto non esiste un esame per la diagnosi di una malattia che è sempre positivo nei pazienti con quella malattia e mai positivo nei pazienti senza quella malattia. Proprio perché gli esami sono imperfetti si deve misurarne l'accuratezza.
In parole semplici l'accuratezza diagnostica è la capacità dell'esame di dare risultati veri, in termini di proporzione di risultati veri. Le misure di accuratezza di un esame sono: sensibilità, specificità e i valori predittivi.
La sensibilità di un esame è la sua capacità di trovare la condizione che si sta esaminando tutte le volte in cui tale condizione è presente.
- Un esame è molto sensibile quando risulta positivo in un numero molto elevato di casi nei quali la malattia è effettivamente presente.
- Un esame è poco sensibile quando risulta negativo in un numero molto elevato di casi nei quali la malattia è effettivamente presente.
Se l'esame è molto sensibile, se ho la malattia è molto probabile che l'esame la trovi. In altre parole, i casi falsi negativi (cioè l'esame indica che la malattia non c'è, ma in realtà la persona ce l'ha) sono molto pochi.
Per esempio: 100 persone hanno la sclerosi multipla in base alla diagnosi di riferimento (gold standard in lingua inglese), in 95 di queste persone la risonanza magnetica mostra immagini che indicano la malattia; allora la sensibilità dell'esame è 95/100 o il 95%.
La specificità di un esame è la sua capacità di escludere la condizione che si sta esaminando tutte le volte in cui tale condizione non è presente.
- Un esame è molto specifico quando risulta negativo in un numero molto elevato di casi nei quali la malattia effettivamente non è presente.
- Un esame è poco specifico quando risulta positivo in un numero molto elevato di casi nei quali la malattia effettivamente non è presente.
Se l'esame è molto specifico, se non ho la malattia è molto probabile che l'esame non la trovi. In altre parole, i casi falsi positivi (cioè l'esame indica che la malattia c'è, ma in realtà la persona non ce l'ha) sono molto pochi.
Per esempio: 100 persone non hanno la sclerosi multipla in base alla diagnosi di riferimento (gold standard in lingua inglese), in 90 di queste persone la risonanza magnetica risulta normale; allora la specificità della risonanza magnetica è 90/100 o il 90%.
Il valore predittivo nei positivi all'esame indica la probabilità che i casi nei quali la malattia è presente provengano da quelli risultati positivi all'esame.
Per esempio: 100 persone hanno la risonanza magnetica con immagini che indicano la malattia, 90 di esse avranno la malattia confermata in base alla diagnosi clinica fatta dal neurologo (diagnosi di riferimento), allora il valore predittivo positivo è 90/100 o il 90%.
Il valore predittivo nei positivi può diminuire molto se la prevalenza della malattia (cioè la proporzione di persone con la malattia nella popolazione di riferimento, in un dato momento) è più bassa, perché il difetto di specificità agisce su un numero più grande di persone che non hanno la malattia e dà quindi luogo a un numero maggiore di falsi positivi.
Il valore predittivo nei negativi all'esame indica la probabilità che i casi nei quali la malattia non è presente provengano da quelli risultati negativi all'esame.
Per esempio: 100 persone hanno la risonanza magnetica con immagini normali, 80 di esse risulteranno non avere la malattia in base alla diagnosi clinica fatta dal neurologo (diagnosi di riferimento), allora il valore predittivo negativo è 80/100 o l'80%.
Un esempio con i numeri
Per spiegare meglio questi concetti, utilizziamo un esempio ricavato da uno studio (vedi sotto: Da dove sono prese queste informazioni) condotto con persone che hanno fatto la risonanza magnetica del cervello dopo un primo episodio sospetto di sclerosi multipla, e possono averla ripetuta se la prima risonanza era risultata negativa.
Per comodità, ci riferiamo in questo esempio a un ipotetico gruppo di 1.000 persone a cui applichiamo i risultati dello studio.
In 317 persone il risultato dell'esame è stato a favore della diagnosi di sclerosi multipla, mentre in 683 la risonanza magnetica escludeva la malattia. A distanza di 3 anni la diagnosi di sclerosi multipla è stata confermata dal neurologo in 409 di queste persone, mentre nelle restanti 591 la diagnosi clinica non era ancora possibile in quanto queste persone non avevano più avuto ricadute cliniche di malattia.
Con i risultati di questo studio è possibile costruire una tabella per confrontare il risultato della risonanza magnetica con la diagnosi di sclerosi multipla fatta dal neurologo (diagnosi di riferimento).
• I casi in cui la risonanza magnetica è stata a favore della diagnosi e il neurologo ha confermato questa diagnosi sono detti veri positivi
• I casi in cui la risonanza è stata a favore della diagnosi ma il neurologo non l'ha confermata sono detti falsi positivi
• I casi in cui la risonanza magnetica non era a favore della diagnosi e neanche il neurologo lo era sono detti veri negativi
• I casi in cui la risonanza non era a favore della diagnosi ma il neurologo ha posto la diagnosi di sclerosi multipla sono detti falsi negativi.
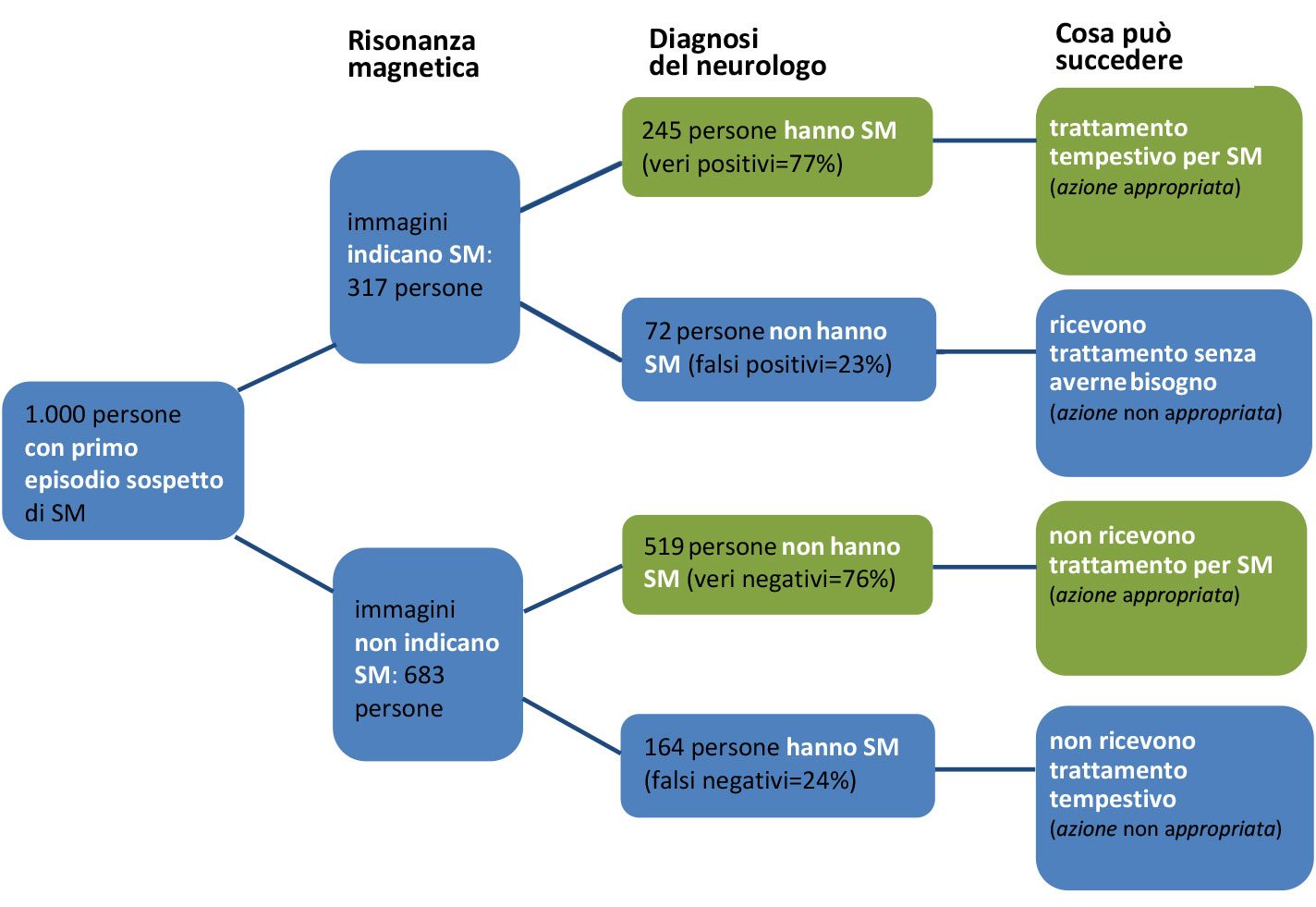
In numeri
Accuratezza: quante volte il risultato della RM è vero? E' la proporzione di veri positivi + veri negativi sul totale dei casi:
245+519=764 764/1.000=0,764 in percentuale (approssimando i decimali): 76%
Inaccuratezza: quante volte il risultato della RM è falso? E' la proporzione di falsi positivi + falsi negativi sul totale dei casi:
72+164=236 236/1.000=0,236 in percentuale (approssimando i decimali): 24%
Accuratezza e inaccuratezza forniscono la stessa informazione
Sensibilità: indica la proporzione di persone identificate come positive dalla risonanza magnetica, rispetto al totale delle persone che hanno la malattia a giudizio del medico. La sensibilità quindi è uguale alla proporzione dei veri positivi (casi di sclerosi multipla trovati dalla risonanza magnetica) sul totale dei casi in cui la sclerosi multipla è diagnosticata dal medico (cioè i veri positivi + falsi negativi alla risonanza):
245/409 = 0,599 in percentuale (approssimando i decimali): 60%
Specificità: indica la proporzione di persone senza la malattia identificate come negative dalla risonanza magnetica, rispetto al totale delle persone che non hanno la malattia a giudizio del medico. La specificità quindi è uguale alla proporzione dei veri negativi (casi in cui la sclerosi multipla non c'è, e in effetti la risonanza magnetica esclude la sclerosi multipla) sul totale dei casi in cui la sclerosi multipla non è diagnosticata dal medico (cioè i veri negativi + falsi positivi alla risonanza):
519/591 = 0,878 in percentuale (approssimando i decimali): 88%
Valore predittivo nei veri positivi: indica la probabilità che il risultato positivo della risonanza magnetica provenga effettivamente da una persona che ha la malattia (veri positivi / veri positivi + falsi positivi):
245/317 = 0,772 in percentuale (approssimando i decimali): 77%
Valore predittivo nei veri negativi: indica la probabilità che il risultato negativo della risonanza magnetica provenga effettivamente da una persona che non ha la malattia (veri negativi / veri negativi + falsi negativi).
519/683 =0,759 in percentuale (approssimando i decimali): 76%
Da dove sono prese queste informazioni?
Swanton JK, Rovira A, Tintore M, et al. MRI criteria for multiple sclerosis in patients presenting with clinically isolated syndromes: a multicentre retrospective study. Lancet Neurol 2007; 6: 677―86.
Nell'esempio riportato il valore di sensibilità della risonanza magnetica è relativamente basso (la frequenza relativa di veri positivi è del 60%). Quindi se il risultato della risonanza magnetica dopo il primo episodio sospetto della malattia è negativo, non serve ad escludere con certezza la diagnosi (40% è la proporzione di falsi negativi).
Il valore di specificità della risonanza magnetica è relativamente alto (la frequenza relativa di veri negativi è uguale all'88%). Quindi se il risultato della risonanza magnetica dopo il primo episodio sospetto della malattia è positivo, esso aiuta il neurologo, soprattutto nel caso in cui ci siano dubbi rispetto ad altre malattie che possono confondersi con la sclerosi multipla. Tuttavia, l'intervento del neurologo rimane fondamentale perché comunque la risonanza magnetica ha una proporzione del 12% di falsi positivi, in base al risultato di questo studio.
Però...questi valori dipendono dal tempo di durata degli studi
L'esempio sopra riportato è ricavato da uno studio che ha seguito le persone coinvolte fino a tre anni, cioè ha un follow-up (durata di controllo periodico) breve. Questo significa che il numero di diagnosi confermate dal neurologo sono quelle che si sono verificate nei tre anni dopo l'inizio dello studio. E'possibile che altre persone abbiano avuto una conferma di diagnosi dal neurologo negli anni successivi (per esempio dopo 5 o 6 anni) non considerati nello studio, e che quindi i casi indicati nella tabella come falsi positivi siano in realtà dei veri positivi.
E' quindi importante sottolineare che lo studio sopra riportato è usato come esempio per far vedere con i numeri come si calcolano e cosa significano i valori di accuratezza, sensibilità, specificità e predittività della risonanza magnetica.
E' la previsione del decorso e dell'esito futuro per una persona che si trova in un determinato stato di salute (considerando anche se sta facendo una terapia). La prognosi non riguarda necessariamente solo le persone malate. La malattia non ha una prognosi, è la persona che ha una prognosi..
Perché è importante conoscere la prognosi?
- Poter dare informazioni alle persone con la malattia
- Decidere la terapia
- Individuare specifici fattori prognostici che modificano gli effetti della terapia
- Individuare persone con la malattia ad alto o a basso rischio di prognosi grave e invitarle a partecipare a studi di ricerca
- Confrontare la diversa complessità della casistica trattata tra i servizi sanitari
Ci sono diversi studi di prognosi. I più importanti sono:
- Studi di prognosi generale che rispondono al quesito:
"Qual è il decorso (esito) più probabile per le persone che hanno una determinata condizione di salute?"
Per esempio: le persone con pressione alta rischiano più delle altre di avere un infarto? - Studi sui fattori prognostici che rispondono al quesito:
"Quali fattori sono associati a esiti specifici nelle persone che hanno una determinata condizione di salute?"
Per esempio: l'età peggiora il recupero del cammino in persone con rottura del femore? - Studi di modelli prognostici che rispondono al quesito:
"Quale combinazione di fattori prognostici predice, e quanto bene, un determinato esito nelle persone che hanno una determinata condizione di salute?"
Per esempio: essere giovane, donna e con basso livello di colesterolo diminuisce il rischio di avere un infarto? - Studi sui fattori per la scelta della terapia che rispondono al quesito:
"Quali fattori predicono un diverso effetto della terapia nelle persone che devono essere curate?"
Per esempio: le persone con glaucoma che iniziano a utilizzare i farmaci in età giovane mantengono una vista migliore più a lungo delle persone che iniziano in età più avanzata?
Le linee guida sono raccomandazioni sul trattamento, la terapia o il farmaco appropriati per una specifica condizione o malattia, e sull'assistenza sanitaria di persone con specifiche malattie o condizioni di rischio. Sono basate sulla revisione sistematica delle migliori evidenze disponibili; si propongono come aiuto ai professionisti sanitari, ma non ne sostituiscono il sapere e le capacità, e alle persone con malattia.
Possono essere prodotte da gruppi di esperti, società scientifiche, o da enti pubblici (per esempio il Sistema nazionale linee guida dell'Istituto superiore di sanità in Italia, il National Institute for Health and Care Excellence (NICE) nel Regno Unito).
Appraisal of Guidelines for Research & Evaluation è il riferimento internazionale per la valutazione delle linee guida, molto utilizzato a livello internazionale e validato nella ricerca e nella pratica clinica. Si tratta di una scheda che considera 6 aree o dimensioni: obiettivi e ambiti di applicazioni della linea guida, coinvolgimento dei portatori di interesse (per esempio medici, persone con la malattia, decisori sanitari, amministratori...), rigore metodologico con cui sono state definite le raccomandazioni, chiarezze espositiva, applicabilità delle raccomandazioni, indipendenza editoriale di chi ha prodotto la linea guida. Ogni dimensione ha diverse voci, ciascuna con relativi punteggi. La scheda viene di solito applicata alla singola linea guida da due persone (revisori) in modo indipendente. Ciascun revisore dà un punteggio a ciascuna voce della scheda. Il punteggio finale è un calcolo dei punteggi dei due revisori. Lo strumento tradotto in italiano è disponibile seguendo questo collegamento .
Responsabile della pubblicazione: Redazione Progetto IN-DEEP
Ultimo aggiornamento: 16/05/2019



